
АБСЦЕСС ПРАВОГО ЛЕГКОГО, ОТКРЫВАЮЩИЙСЯ В ПЛЕВРАЛЬНУЮ ПОЛОСТЬ И ВЫЗЫВАЮЩИЙ ЭМПИЕМУ
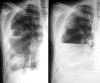
Абсцесс легкого может быть гнойным (из-за анаэробных бактерий) или негнойным (из-за анаэробов или аэробов). Термин «гангрена легкого» относится к аналогичному, но более диффузному и обширному процессу, в котором преобладает некроз.
Этиология и патологическая анатомия
Абсцессы легких обычно вызываются инфекционным материалом, вдыхаемым из верхних дыхательных путей пациентами, находящимися без сознания или обнубиленными алкоголем, другими наркотиками, заболеваниями ЦНС, общей анестезией, комой или чрезмерной седацией. Организмы, ответственные за это, обычно являются анаэробами. Абсцессы легких часто связаны с пародонтопатией, где обычно присутствуют анаэробы. Бактерии, выделенные из абсцессов легких, являются обычными микробами и флорой носоглотки, особенно анаэробы и реже аэробные бактерии или грибы. Бронхогенная карцинома иногда является основной причиной у пожилых курильщиков. Полостной туберкулез не считается абсцессом легкого, но должен быть упомянут в дифференциальном диагнозе. Пневмонии, вызванныеKlebsiella pneumoniae(палочка Фридлендера),Staphylococcus aureus,Actinomyces israelii, Streptococcus b-hemolyticus,Streptococcus milleri(и другими аэробными или микроаэрофильными стрептококками),Legionellasp илиHaemophilus influenzaeиногда осложняются абсцессом легкого. Легочные абсцессы у пациентов с дефекацией обычно вызываются видамиNocardia,Cryptococcus,Aspergillus,Phycomyces, атипичными микобактериями (в основномM. avium-intracellulareилиM. kansasii) или из грам — бацилл. Бластомикоз, гистоплазмоз и кокцидиоидомикоз также могут вызывать острые или хронические абсцессы легких, и их следует подозревать в случаях непутридных абсцессов в эндемичных районах. Менее распространенными причинами абсцессов легких являются легочные септические эмболии, вторичное нагноение инфарктов легких и прямое распространение амебных или бактериальных абсцессов печени через диафрагму в нижнюю долю легкого. Наиболее часто встречаются абсцессы одного легкого. Множественные абсцессы обычно односторонние; они могут возникать одновременно или путем диффузии из одного очага. При ингаляционных абсцессах чаще всего вовлекается верхний сегмент нижней доли и задний сегмент верхней доли. Солитарный абсцесс, вторичный по отношению к бронхиальной обструкции или инфицированному эмболу, возникает как некроз большой части пораженного бронхолегочного сегмента. Основание сегмента обычно располагается близко к грудной стенке, а плевральное пространство в этой области часто облитерировано воспалительными спайками. Эмболическое распространение инфекции, чаще всего обусловленное трехстворчатым эндокардитом, вызванным S. aureusу потребителей наркотиков EV, стало более частым и обычно характеризуется множественными поражениями легких в несмежных участках. Гнойный венозный тромбофлебит, вызванный аэробными или анаэробными бактериями, также может стать причиной эмболических абсцессов легкого. Абсцесс обычно вскрывается в бронхе, и его содержимое отхаркивается, оставляя в легком полость, заполненную воздухом. Иногда абсцесс опорожняется в плевральную полость, вызывая эмпиему, иногда с бронхоплевральным свищом. Аналогично, опорожнение большого абсцесса в бронх или энергичные попытки дренажа могут привести к обширному распространению гноя через бронхи, с диффузной пневмонией и картиной, похожей на респираторный дистресс-синдром взрослых. (обсуждение эмпиемы в разделе Плевральная эффузия №)
Симптомы и признаки
Начало заболевания может быть острым или коварным. Ранние симптомы часто напоминают симптомы пневмонии, т.е. недомогание, отсутствие аппетита, продуктивный кашель, потливость и лихорадка. При температуре 39,4°C и выше может наблюдаться тяжелая прострация. Лихорадка, анорексия, астения и слабость иногда минимальны, если инфекция ограничена или торпидна. Пока абсцесс полностью не закрыт, мокрота гнойная и может быть с прожилками крови. Абсцесс можно не подозревать до тех пор, пока он не откроется в бронх, когда в течение нескольких часов или нескольких дней может выделяться большое количество гнойной мокроты, фетидозной или нефетидозной. В мокроте может содержаться гангренозная ткань легкого. Гнилостный запах (проникающий и отвратительный) диагностирует этиологию анаэробных бактерий. Гнойная мокрота встречается у 30-50% всех пациентов с абсцессом легкого, но примерно у 40% пациентов с анаэробными абсцессами гнойной мокроты нет, и ее отсутствие не исключает этот диагноз. Боль в груди, если она присутствует, обычно указывает на поражение плевры. Физические признаки включают небольшой участок притупления, указывающий на локальное уплотнение пневмонии, и, как правило, отмену везикулярного, а не бронхиального шума. Могут присутствовать мелкие или средние пузырьковые хрипы. Если полость обширная (редко при современной терапии), могут присутствовать тимпанические и амфорические дыхательные шумы. Признаки нагноения легких обычно исчезают при соответствующей антибиотикотерапии, но их исчезновение не обязательно означает выздоровление. Если абсцесс становится хроническим, могут развиться анемия, потеря веса и гипертрофическая легочная остеоартропатия. Объективное исследование грудной клетки в хронической фазе может быть отрицательным, но хрипы и перхоть обычно присутствуют.
О наличии абсцесса легкого свидетельствуют симптомы и признаки, описанные выше. На ранней стадии заболевания рентгенограмма грудной клетки может показать сегментарное или лобарное уплотнение, которое иногда приобретает сферическую форму при наличии гноя. Когда абсцесс опорожняется в бронх, на рентгенограмме появляется полость с гидроаэральным уровнем. Если рентгенограмма грудной клетки позволяет предположить наличие скрытой опухоли или инородного тела, или если клиническая картина нетипична, КТ может позволить лучше определить анатомические особенности. Бронхиальные выделения должны быть исследованы на мазок и культуру бактерий, грибов и микобактерий. Выделения мокроты не подходят, так как во рту обычно содержатся анаэробные микроорганизмы, которые загрязняют образец при прохождении через верхние дыхательные пути. Для отнесения заболевания к анаэробам обычно требуется образец, полученный с помощью транстрахеальной аспирации, трансторакальной аспирации или фиброоптической бронхоскопии с защищенной щеткой и количественных культур, но эти процедуры проводятся нечасто. Такие инвазивные методы должны применяться только в случаях с атипичной формой или не отвечающих на антибиотикотерапию; однако после начала приема антибиотиков не существует надежного метода получения полезных образцов для бактериальной культуры. Бронхоскопия не требуется, если реакция на антибиотики адекватная и нет подозрений на инородное тело или злокачественную опухоль. Поражениями, имитирующими бактериальный абсцесс легкого, являются полостная бронхогенная карцинома, бронхоэктазы, эмпиема вторичного бронхоплеврального свища, туберкулез, кокцидиоидомикоз и другие легочные грибковые инфекции, инфицированные легочные буллы или кисты дыхательных путей, легочные секвестры, силикотические узелки с центральной областью некроза, субфренические или печеночные (амебные или гидатидные) абсцессы с перфорацией в бронхе и гранулематоз Вегенера. Повторная клиническая оценка и описанные выше процедуры обычно позволяют отличить эти состояния от простого абсцесса легкого.
Прогноз и терапия
Быстрое и полное выздоровление при абсцессе легкого зависит от адекватного лечения антибиотиками. Большинство пациентов выздоравливают без хирургического вмешательства. Антибиотикотерапия должна быть начата сразу после взятия образцов мокроты и крови на культуру с антибиограммой. Препаратом выбора является клиндамицин, начиная с дозы 600 мг EV tid, затем 300 мг PO qid. Альтернативной схемой лечения является пенициллин G 2-10 млн ЕД/сут EV, затем пенициллин V 500-750 мг PO qid; антибиотики назначаются PO, когда пациент не инфицирован и сообщает о чувстве улучшения. Некоторые специалисты предпочитают сочетать пенициллин с метронидазолом 500 мг в сутки. Если речь идет о грамположительном микроорганизме, S. aureusS. aureusили других аэробных патогенах, выбор антибиотика зависит от результатов антибиограммы. Лечение следует продолжать до тех пор, пока пневмония не пройдет и полость не исчезнет, оставив только стабильное остаточное поражение, тонкостенную кисту или чистые легочные поля. Для разрешения этой проблемы обычно требуется несколько недель или месяцев лечения антибиотиками, большая часть которых принимается перорально после выписки. Постуральный дренаж может быть полезным дополнительным методом лечения, но также может вызвать прохождение инфицированного материала в другие бронхи с расширением инфекции или острой обструкцией. Если пациент очень слаб или парализован, может потребоваться трахеостомия и отсос. В редких случаях бронхоскопическая аспирация способствует дренажу. Хирургическое дренирование требуется редко, так как поражения обычно хорошо реагируют на антибиотикотерапию. Пациенты с большими полостями, которые не реагируют на медикаментозное лечение, могут быть кандидатами на чрескожное дренирование; пациентам с эмпиемой оно необходимо. Резекция легкого является методом выбора при лекарственно-устойчивых абсцессах, особенно при подозрении на бронхогенную карциному. Лобэктомия является наиболее распространенной операцией; при небольших поражениях обычно достаточно сегментарной резекции. Пневмонэктомия проводится только в случаях множественных абсцессов или при гангрене легких, нечувствительной к медикаментозному лечению. Смертность после пневмонэктомии составляет 5-10%; она значительно ниже после более ограниченных резекций.
