| Лимфаденопатия | |
|---|---|
| Другие названия | Аденопатия увеличенные лимфатические узлы |
 |
|
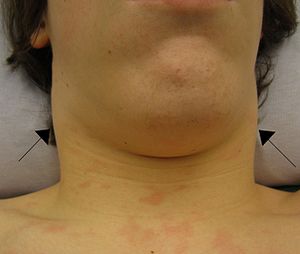
| Лимфаденопатия шеи, связанная с инфекционным мононуклеозом | |
| Специальность | Инфекционное заболевание |
Лимфаденопатия или аденопатия — это заболевание лимфатических узлов, при котором они имеют ненормальный размер или консистенцию. Лимфаденопатия воспалительного типа (наиболее распространенный тип) — это лимфаденит , [1] вызывающий опухшие или увеличенные лимфатические узлы. В клинической практике редко проводится различие между лимфаденопатией и лимфаденитом, и эти слова обычно рассматриваются как синонимы. Воспаление лимфатических сосудов известно как лимфангит. [2] Инфекционный лимфаденит, поражающий лимфатические узлы на шее, часто называют золотухой.
Лимфаденопатия — распространенный и неспецифический признак. К распространенным причинам относятся инфекции (от незначительных, таких как обычная простуда, до серьезных, таких как ВИЧ/СПИД), аутоиммунные заболевания и опухоли. Лимфаденопатия также часто бывает идиопатической и самоограничивающейся.
Содержание
- 1 Причины
- 1.1 Доброкачественная (реактивная) лимфаденопатия
- 2 Диагноз
- 2.1 Классификация
- 2.1.1 Размер
- 2.1 Классификация
- 3 См. также
- 4 Ссылки
- 5 Внешние ссылки
Причины
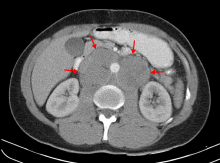
Увеличение лимфатических узлов признано общим признаком инфекционного, аутоиммунного или злокачественного заболевания. Примеры могут включать:
- Реактивный: острая инфекция (, например,бактериальная или вирусная) или хроническая инфекция (туберкулезный лимфаденит, [3]болезнь кошачьей царапины[4] ).
- Наиболее характерным признаком бубонной чумы является сильное опухание одного или нескольких лимфатических узлов, которые выступают из кожи в виде «булл». Буллы часто становятся некротическими и могут даже разрываться. [5]
- Инфекционный мононуклеоз — это острая вирусная инфекция, обычно вызываемая вирусом Эпштейна-Барр, которая может характеризоваться выраженным увеличением шейных лимфатических узлов. [6]
- Это также признак кожной формы сибирской язвы[7] и африканского трипаносомоза человека[8]
- Токсоплазмоз, паразитарное заболевание, дает генерализованную лимфаденопатию (Лимфаденопатия Пирингера-Кучинка). [9]
- Плазмоклеточный вариант болезни Кастлемана — ассоциирован с инфекцией HHV-8 и ВИЧ-инфекцией [10][11]
- Брыжеечный лимфаденит после системной вирусной инфекции (особенно в GALT в аппендиксе) обычно может выглядеть как аппендицит. [12][13]
Менее распространенные инфекционные причины лимфаденопатии могут включать бактериальные инфекции, такие как болезнь кошачьих царапин, туляремия, бруцеллез или превотелла. [цитата необходима]
- Опухоль:
- Первичная: лимфома Ходжкина[14] и неходжкинская лимфома дают лимфаденопатию во всех или некоторых лимфатических узлах. [9]
- Вторичные: метастазы, узел Вирхова, нейробластома,[15] и хронический лимфатический лейкоз. [16]
- Аутоиммунные заболевания: системная красная волчанка[17] и ревматоидный артрит могут сопровождаться генерализованной лимфаденопатией. [9]
- Иммунокомпрометированные: СПИД. Генерализованная лимфаденопатия является ранним признаком инфекции вируса иммунодефицита человека (ВИЧ) — вируса, вызывающего синдром приобретенного иммунодефицита (СПИД). [18] «Лимфаденопатический синдром» используется для описания первой симптоматической стадии прогрессирования ВИЧ, которая предшествует диагнозу СПИД.
- Укусы некоторых ядовитых змей, таких как ямкоголовая гадюка[19]
- Неизвестно: болезнь Кикучи, [20]прогрессирующая трансформация герминальных центров, саркоидоз, гиалиново-сосудистый вариант болезни Кастлемана, болезнь Розаи-Дорфмана, [21]болезнь Кавасаки, [22]болезнь Кимуры[23]
Доброкачественная (реактивная) лимфаденопатия
Доброкачественная лимфаденопатия является распространенной находкой при биопсии, и ее часто можно спутать со злокачественной лимфомой. Его можно разделить на основные морфологические модели, каждая из которых имеет свой дифференциальный диагноз с определенными типами лимфом. Большинство случаев реактивной фолликулярной гиперплазии легко диагностировать, но некоторые случаи можно спутать с фолликулярной лимфомой. Существует семь различных моделей доброкачественной лимфаденопатии: [6]
- Фолликулярная гиперплазия: Это наиболее распространенный тип реактивной лимфаденопатии. [6]
- Паракортикальная гиперплазия/Интерфолликулярная гиперплазия: Возникает при вирусных инфекциях, кожных заболеваниях и неспецифических реакциях.
- Синусовый гистиоцитоз: присутствует в лимфатических узлах, дренирующих конечности, при воспалительных поражениях и злокачественных опухолях.
- Обширный узловой некроз
- Узловое гранулематозное воспаление
- Обширный узловой фиброз (структура соединительной ткани)
- Узловое отложение интерстициального вещества
Эти морфологические модели никогда не бывают чистыми. Поэтому реактивная фолликулярная гиперплазия может иметь компонент паракортикальной гиперплазии. Однако это различие важно для дифференциальной диагностики причины.
Диагноз
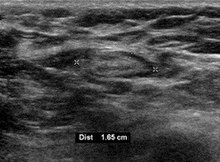
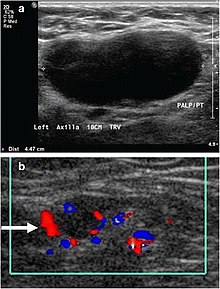
При шейной (затылочной) лимфаденопатии обычно проводится осмотр глотки с использованием зеркала и эндоскопа. [25]
На УЗИ в В-режиме отображается морфология лимфатических узлов, а с помощью энергетической допплерографии можно оценить сосудистый рисунок. [26] Особенности В-режима визуализации, по которым можно отличить метастазы от лимфомы, включают размер, форму, кальцификацию, потерю хилярной архитектуры и интранодальный некроз. [26] Предложите отек мягких тканей и матирование узлов при визуализации в В-режиме. туберкулезный шейный лимфаденит или предшествующую радиотерапию. [26] Серийный мониторинг размеров и сосудистости узлов полезен для оценки ответа на лечение. [26]
Тонкоигольная аспирационная цитология (FNAC) имеет чувствительность и специфичность 81% и 100%, соответственно, в гистопатологии шейной злокачественной лимфаденопатии. [25] Было показано, что ПЭТ-КТ полезна для выявления оккультных первичных карцином головы и шеи, особенно при применении в качестве руководства перед панэндоскопией, и может подсказать клинические решения, связанные с лечением, в 60% случаев. [25]
Классификация
Лимфаденопатия может быть классифицирована в соответствии с:
- Размер, при котором лимфаденопатия у взрослых часто определяется как короткая ось одного или нескольких лимфатических узлов больше 10 мм. [27]
- По измерению:
- Локализованная лимфаденопатияИз-за локализации очага инфекции, например, инфицированное место на коже головы приводит к опуханию лимфатических узлов на шее с той же стороны
- Генерализованная лимфаденопатия: вследствие системной инфекции организма, например, гриппа или вторичного сифилиса
- Персистирующая генерализованная лимфаденопатия (ПГЛ): сохраняется в течение длительного времени, возможно, без видимой причины
- По местоположению:
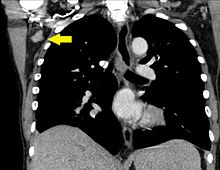
- Хиларная лимфаденопатия
- Медиастинальная лимфаденопатия
- Двусторонняя хиларная лимфаденопатия
- Дерматопатическая лимфаденопатия: лимфаденопатия, связанная с заболеванием кожи
- Злокачественность: Доброкачественная лимфаденопатия в отличие от злокачественных типов, которые в основном являются лимфомами или метастазами в лимфатические узлы.
Размер
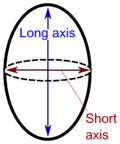
Лимфаденопатия подмышечных лимфатических узлов может быть определена как солидные узлы размером более 15 мм без жира. [34] Подмышечные лимфатические узлы могут быть нормальными до 30 мм, если они состоят преимущественно из жира. [34]
У детей можно использовать короткую ось 8 мм. [35] Однако паховые лимфатические узлы до 15 мм и шейные лимфатические узлы до 20 мм обычно являются нормальными у детей до 8-12 лет. [36]
Лимфаденопатия более 1,5 см — 2 см повышает риск рака или гранулематозного заболевания как причины, а не просто воспаления или инфекции. Однако увеличение размеров и сохранение с течением времени больше указывают на рак. [37]
