Введение
Астма — это респираторное заболевание, характеризующееся хроническим воспалением бронхиальных труб, которое вызывает у больных такие симптомы, как
- хрипы,
- стеснение в груди,
- кашель,
- затрудненное дыхание
Эти жалобы чаще возникают утром, как только вы проснулись, или в течение ночи.
Симптомы заболевания астмой возникают из-за обструкции бронхов, которая вызывает затруднение нормального прохождения вдыхаемого воздуха: эта обструкция обычно частично обратима спонтанно или после приема лекарств, в отличие от других обструктивных заболеваний дыхательных путей, таких как эмфизема легких или хронический бронхит, при которых бронхообструкция не обратима.
Астма поражает около 300 миллионов человек во всем мире (1 из 20), согласно Глобальной инициативе по астме (Gina), с различной степенью тяжести, от легких до тяжелых случаев, требующих госпитализации в отделения интенсивной терапии.
Может развиваться у людей разного возраста, от младенцев до взрослых, и может быть связано с заболеваниями, уже имеющимися у больного человека, или развиваться под воздействием различных факторов риска.
Это хроническое заболевание, но в большинстве случаев при соответствующей терапии его можно держать под контролем, минимизируя симптомы и обеспечивая пациенту хорошее качество жизни. Дыхательная функция почти всегда улучшается, и пациент может испытывать беспокойство только в определенных условиях, которые он научится распознавать и, по возможности, избегать (например, после интенсивных физических нагрузок или в присутствии раздражителей окружающей среды).
Некоторые люди также сообщают, что у них были симптомы астмы только один раз в жизни, а затем они исчезли и больше не появлялись.

Анатомия
Чтобы понять, что происходит в бронхах при наличии астмы, мы кратко рассмотрим их анатомическое строение.
У человека есть два главных бронха, которые берут начало от трахеи, правый бронх и левый бронх; они направляются к соответствующим легким, позволяя воздуху проходить из трахеи в легкие. Попадая в легкие, главные бронхи делятся на все более мелкие бронхи, образуя так называемое бронхиальное дерево из-за его характерной формы, напоминающей ветви дерева.
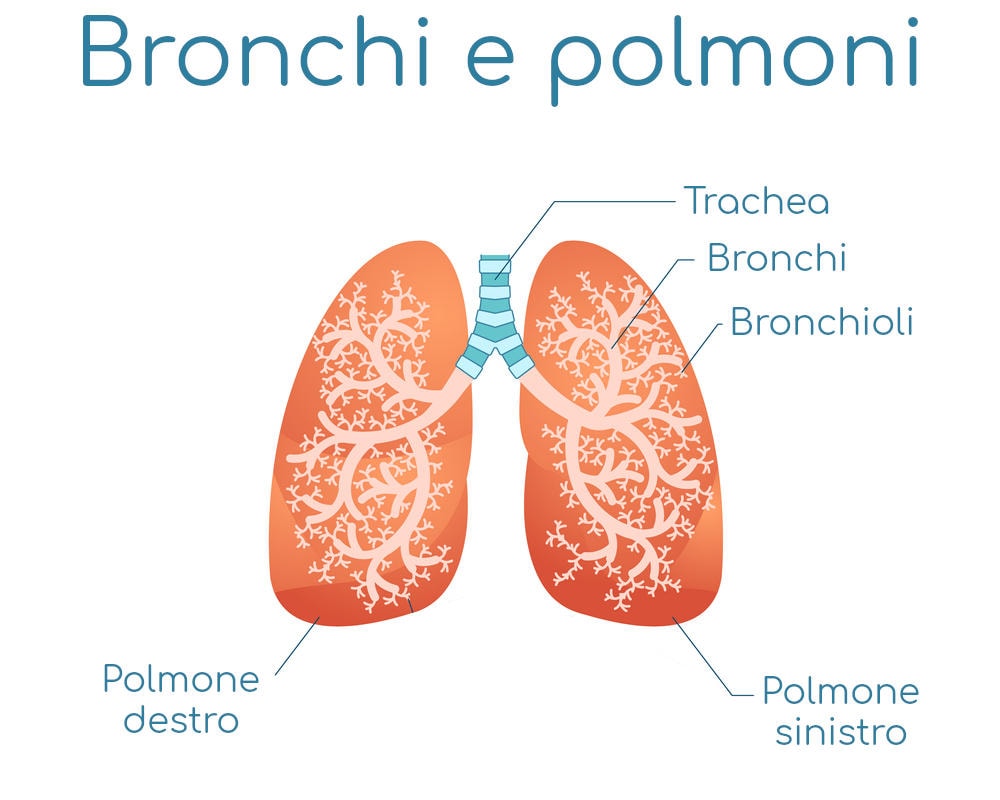
Бронхи состоят из 3 слоев (изнутри наружу):
- слизистый слой,
- подслизистый слой,
- волокнистый слой
Слизистый слой покрыт эпителием, состоящим в основном из клеток с ресничками, похожими на пучки водорослей, которые действуют как щетки и очищают бронхи от избытка слизи и инородных тел, задерживающихся внутри и попадающих в бронхи во время дыхания. Другие клетки, присутствующие в слизистом слое, — это бокаловидные муципарные клетки и клетки с микроворсинками, которые, вероятно, выполняют всасывающую функцию. Глубокая часть слизистого слоя, называемая базальной мембраной, содержит запасные клетки, которые заменяют старые реснитчатые и слизистые клетки.
Подслизистый слой содержит железы, вырабатывающие слизь, и пучки гладких мышц бронхов.
Наконец, фиброзный слой — это самый наружный слой бронха, тот, который придает ему форму и текстуру: он состоит из эластичных волокон и колец хряща.
Причина
Астма развивается в результате воспалительного процесса в дыхательных путях, вызванного причинами
- аллергия,
- неаллергический
- или профессия
Воспаление вызывает поступление в бронхи в большом количестве 3 типов воспалительных клеток:
Эти клетки способны вызвать хроническое повреждение бронхов, которое ремоделирует их структуру: железы, вырабатывающие слизь, и гладкая мускулатура увеличиваются в объеме, эпителиальная стенка слизистого слоя отслаивается, возникает отек, а базальная мембрана становится более твердой (развивается фиброз).
Это приводит к обструкции бронхов, в результате чего затрудняется нормальное прохождение воздуха и, клинически, появляются более или менее тяжелые респираторные симптомы.
Факторы риска развития заболевания
Факторы, которые могут увеличить риск развития астмы, включают:
- Генетическая предрасположенность,
- ожирение,
- загрязнение воздуха,
- аллергены окружающей среды или рабочего места,
- активный и пассивный сигаретный дым,
- респираторные вирусные инфекции,
- пищевые привычки (диета с низким содержанием антиоксидантов, продукты, богатые добавками и/или красителями),
- лекарственные препараты,
- гормональные факторы,
напряжение
Одним из основных факторов риска, помимо наследственности, на долю которой приходится 30-60% случаев заболевания астмой, является наличие аллергенов в воздухе, который может вдыхать больной, или в пище и лекарствах, куда они могут попасть.
Основными аллергенами окружающей среды являются:
- пыльцы, в частности трав, ваточников, полыни, ивы, оливы, кипариса, высоких деревьев (лещина, береза),
- пылевые клещи,
- шерсть животных (особенно собак, кошек, кроликов, хомяков, лошадей),
- плесени (Alternaria tenuis, Cladosporium, Aspergillus fumigatus)
Пищевые аллергены включают
- яйца,
- молоко,
- персики
- и гайки
Среди лекарств наиболее важными, вызывающими астматические кризы, являются:
- аспирин,
- НПВС (противовоспалительные препараты)
- и некоторые препараты, применяемые при повышенном кровяном давлении (например, ингибиторы АПФ или бета-блокаторы).
В 15% случаев астма развивается у людей, которые работают на определенных работах, где они ежедневно контактируют с веществами, вызывающими длительное повреждение бронхов. Среди профессий, наиболее подверженных риску заболевания астмой, есть следующие:
- ветеринары,
- селекционеры,
- санитарный,
- пекари и кондитеры,
- плотники,
- маляры,
- производители кузовов,
- кожевники,
- парикмахеры,
- работники химической промышленности
Симптомы
Астма характеризуется периодами ремиссии и обострений (называемых вспышками или приступами).
Типичные симптомы, от которых страдает человек с астмой, включают:
- ощущение затрудненного дыхания,
- ощущение сдавливания в груди,
- свистящее дыхание,
- сухой, надсадный кашель
по-разному сочетаются друг с другом, хотя в редких случаях возможно появление только одного симптома, но они все равно могут меняться со временем по всем параметрам (тип, частота и интенсивность).
Расстройства чаще возникают в определенные сезоны года, когда в воздухе больше аллергенов окружающей среды (весна) или повышен риск заражения вирусами гриппа и парагриппа (зима), а также усиливаются ночью и утром при пробуждении.
Факторы риска развития приступов
Определенные провоцирующие условия также могут способствовать развитию приступа астмы у астматика . Например, физическая активность является частой причиной приступов астмы у детей и молодых взрослых, особенно бег, особенно если на улице особенно холодно или сухо, в то время как такие виды спорта, как плавание, ходьба и волейбол, по сообщениям, лучше переносятся пациентами с астмой.
Состояния гипервентиляции, такие как продолжительный смех или во время тревожного кризиса, также могут способствовать приступам. Другими возможными провоцирующими факторами являются воздействие
- пассивное курение,
- сильные ароматы,
- раздражающие пары,
- краски,
- каминный дым,
- пребывание в пыльных местах (чердаки, спортзалы, подвалы)
Наконец, наличие гастроэзофагеального рефлюкса, особенно если он не диагностирован и/или не лечится, может вызвать астматические кризы, которые трудно контролировать.
Астма и коронавирус (COVID-19)
По данным Центра по контролю и профилактике заболеваний США, а также медицинских и научных обществ, пациенты с умеренной и тяжелой формой астмы могут подвергаться повышенному риску осложнений при заражении COVID-19, что увеличивает вероятность развития приступов астмы, пневмонии и других острых респираторных заболеваний. Однако нет никаких доказательств повышенного риска заражения.
Показаниями к вакцинации являются: как можно скорее сделать прививку и, более конкретно:
- продолжать держать симптомы болезни под контролем с помощью предписанной терапии
- убедитесь, что у вас есть достаточный запас лекарств (CDC предлагает 30-дневный запас)
- не прекращайте прием любых используемых лекарств,
- избегать контакта с факторами риска (аллергены, парфюмерия, загрязняющие вещества, …)
- избегать, по возможности, личной дезинфекции окружающей среды, чтобы избежать контакта с веществами, потенциально способными спровоцировать нападения
Диагноз
Для того чтобы поставить диагноз астмы, врач первым делом собирает данные о пациенте, т.е. анамнез, задавая ему или ей несколько точных вопросов, таких как:
- Было ли вам когда-нибудь трудно дышать или вы слышали свист или шипение при дыхании, после физических нагрузок или ночью?
- Усиливается ли затрудненное дыхание во время или сразу после еды, или в положении лежа?
- Было ли вам когда-нибудь трудно дышать, если в воздухе было много смога, или летала пыльца, или чувствовались сильные запахи?
- Есть ли у вас сухой, неприятный кашель ночью или при физической нагрузке?
- Присутствуют ли симптомы каждый день, несколько раз в неделю, несколько раз в месяц?
- Принимаете ли вы лекарства, такие как жаропонижающие, противовоспалительные или от повышенного кровяного давления?
- Страдаете ли вы гастро-эзофагеальным рефлюксом, т.е. часто ли у вас возникает чувство жжения в груди, срыгивание кислоты или тошнота?
- Часто ли вы страдаете от простудных заболеваний, которые долго лечатся, даже более 10 дней?
- Каков ваш род занятий?
- Страдаете ли вы атопическими заболеваниями, такими как молочница, экзема, крапивница, аллергический ринит, пищевая непереносимость?
- Есть ли у вас близкие родственники, мать, отец или братья и сестры, страдающие астмой или аллергическими заболеваниями?
Медицинский осмотр пациента с астмой (особенно при легких формах) часто не выявляет ничего патологического, лишь иногда при аускультации грудной клетки фонендоскопом и после предложения пациенту сделать форсированный выдох можно услышать непрерывные звуки, такие как шипение или свист.
Для подтверждения клинического диагноза астмы пациент должен быть подвергнут некоторым функциональным тестам, направленным на изучение функциональности легких и возможное выявление двух типичных характеристик астматического заболевания:
- бронхиальная обструкция, переменная степень, обратимая спонтанно или с помощью лекарств,
- гиперреактивность бронхов на различные раздражители
Функциональными тестами для диагностики астмы являются:
- базальная спирометрия и после приема бронхолитического препарата (например, сальбутамола),
- неспецифический тест бронхостимуляции,
- Мониторинг PEF.
Спирометрия — это простой тест, который измеряет дыхание, т.е. объем и/или скорость воздуха, вдыхаемого и выдыхаемого человеком в определенное время. Тест проводится с помощью прибора, называемого спирометром, который имеет мундштук, через который пациента просят сделать глубокий вдох, а затем выдохнуть как можно дольше; мягкий носовой зажим предотвращает выход воздуха через ноздри во время теста.
С помощью спирометрии можно оценить два параметра дыхания, а именно FEV1 и FVC:
- FEV1 означает форсированный экспираторный объем и представляет собой объем воздуха, который можно выдохнуть с максимальным усилием за 1 секунду после глубокого вдоха,
- FVC означает форсированную жизненную емкость и представляет собой объем воздуха, который можно выдохнуть с максимальным усилием после глубокого вдоха.
В случае астмы оба параметра снижены, и отношение FEV1/FVC также снижено, поскольку заболевание вызывает большее сопротивление прохождению воздуха и преждевременное закрытие дыхательных путей во время выдоха: на практике тест позволяет оценить наличие бронхиальной обструкции.
Вторая спирометрия обычно проводится после первой базовой спирометрии.
Во втором тесте используется бронхолитический препарат, и причина проста: оценить, является ли обструкция бронхов, обнаруженная в первом тесте, обратимой, и, следовательно, способен ли введенный препарат расширить обтурированный бронх. В случае астмы, в отличие от других обструктивных заболеваний легких, таких как ХОБЛ, обструкция бронхов на самом деле частично обратима: у пациентов с астмой после приема 400 мкг сальбутамола наблюдается увеличение FEV1 на 12% по сравнению с исходным значением и более чем на 200 мл в абсолютном выражении, что означает, что обструктивный бронх расширился.
Значения FEV1 и FVC представлены на графиках и всегда должны оцениваться врачом.
У некоторых пациентов может не наблюдаться увеличения значения FEV1 после приема бронхолитических препаратов: в таких случаях FEV1 можно повторно оценить после 2-4 недельного лечения бронхолитиками и высокими дозами ингаляционных кортикостероидов.
При наличии легкой астмы параметры дыхательной функции могут быть нормальными; в этих случаях для определения того, имеют ли кашель или другие симптомы, о которых сообщает пациент, астматическое происхождение, требуется другой тип теста. Этот тест оценивает, реагируют ли бронхи непропорционально сильно при контакте с определенными веществами (т.е. являются ли бронхи сверхреактивными).
В частности, исследование заключается в том, что пациент вдыхает через распылитель возрастающие дозы вещества, способного вызвать сужение бронхов (обычно используется метахолин), и это вещество вдыхается до тех пор, пока значение FEV1 не снизится на 20% или более по сравнению с исходным значением. При наличии астмы для достижения снижения значения FEV1 достаточно нескольких доз метахолина, по сравнению со здоровым человеком, которому требуются более высокие дозы метахолина.
Последним полезным тестом при астме является мониторинг PEF (пикового экспираторного потока), который представляет собой максимальную скорость, которая может быть достигнута при форсированном выдохе после глубокого вдоха.
PEF измеряется дома, дважды в день, рано утром и вечером в течение не менее 2 недель с помощью пикфлоуметра, а значения записываются в дневник. Астму можно предположить, если суточная вариабельность значений PEF превышает 20% или если наблюдается улучшение PEF после ингаляции бронхолитика или лечения кортикостероидными препаратами.
Для исключения других заболеваний легких, таких как бронхоэктазы, муковисцидоз или ХОБЛ, может потребоваться рентгенография грудной клетки. Только в более сложных случаях специалист может потребовать проведения более инвазивных или сложных диагностических исследований.
Подозрение на астму аллергической природы можно подтвердить, подвергнув пациента кожным аллергическим пробам (prick-тестам) против аллергенов окружающей среды и пищевых аллергенов.
Эти тесты, вместе с оценкой симптомов, не только подтверждают диагноз астмы, но и устанавливают степень ее тяжести, что необходимо для наилучшего лечения пациента.
Лечение астмы основано в первую очередь на распознавании и устранении, по возможности, причин астматических кризов (например, плесени или профессиональных веществ). Также важно бросить курить и устранить избыточный вес.
Цели терапии в основном три:
- улучшение симптомов,
- предотвращать вспышки заболеваний,
- контролируют дыхательную функцию.
Используемые препараты 2 типов:
- Противовоспалительные препараты, такие как ингаляционные кортикостероиды (например, беклометазон HFA, будесонид, флутиказон, флунизолид).
- Бронхолитики, ингаляционные бета-2-агонисты длительного действия.
В некоторых случаях может потребоваться терапия другими видами противовоспалительных препаратов, таких как антилейкотриены, хромоны или анти-IgE или кортикостероиды в таблетированной форме. Другими возможными бронхолитиками, которые можно использовать, являются пероральный теофиллин замедленного высвобождения или ингаляционные антихолинергические препараты длительного действия.
Выбор лекарств, которые будут использоваться, зависит от начальной тяжести астматического заболевания, от характеристик пациента (возраст, триггеры астмы, наличие других заболеваний…) и от любого предыдущего лечения астмы, которое проходил пациент, но в настоящее время он персонализирован и постоянно проверяется.
В связи с этим различают два типа пациентов:
- «предпочтительный контролер», который предпочитает ежедневную поддерживающую терапию и максимально возможную профилактику симптомов,
- «предпочитающий облегчение», который, напротив, предпочитает использовать терапию по требованию ( on demand ).
В дополнение к основной терапии, которая должна проводиться регулярно каждый день, пациент должен всегда иметь при себе еще один препарат для оказания неотложной помощи, который будет использоваться в виде ингаляций по мере необходимости при появлении симптомов астматического приступа.
Однако новые рекомендации GINA вносят существенные изменения по сравнению с прошлым, характеризующиеся отказом от сальбутамола (Вентолин®) в качестве средства неотложной помощи в пользу комбинации бронхолитика длительного действия (формотерол) и кортикостероида, преимуществом которой является значительно большая продолжительность действия (12 часов по сравнению с 4).
Очень важно, чтобы пациент был адекватно проинструктирован о правильном использовании лекарств: необходимо, чтобы различные типы дозаторов, содержащих лекарство (дозированные спреи, дозаторы сухого порошка, небулайзеры), стали привычными инструментами, с которыми пациенту легко обращаться, чтобы лечение проводилось правильно.
В особых случаях требуется особый уход для лечения основных заболеваний, таких как
- ринит,
- хронический синусит,
- полипоз носа,
- гастро-эзофагеальная рефлюксная болезнь
Применение иммуносупрессивных препаратов (метотрексат, циклоспорин, …) должно быть тщательно оценено только при наличии тяжелой астмы, которая трудно поддается обычной терапии, и должно проводиться только в специализированных центрах из-за высокого риска побочных эффектов.
Акупунктура, гомеопатия, траволечение или другие натуральные средства ни в коем случае не должны заменять традиционную лекарственную терапию при лечении астмы, поскольку на сегодняшний день их эффективность не доказана.
Астма и дети
Астма является одним из наиболее распространенных хронических заболеваний дыхательных путей у детей. Заболевание чаще встречается у детей, у которых есть другие близкие члены семьи, страдающие астмой, или у которых есть атопический дерматит или чувствительность к ингаляционным (и реже пищевым) аллергенам.
Диагноз ставится на основании клинических симптомов и медицинского осмотра и может быть подтвержден спирометрией, но для этого требуется сотрудничество пациента, поэтому обычно ее нельзя проводить в возрасте до 6 лет. Однако в возрасте от 2 до 6 лет можно проводить и другие обследования, оценивающие дыхательную функцию, например, метод форсированной осцилляции.
Этот тест основан на том, что легкие являются эластичным органом. Эластичность измеряется с помощью специального аппарата, который измеряет сопротивление легких прохождению вдыхаемого воздуха: чем больше сопротивление, тем ниже эластическая способность легких. Оборудование подключается к мундштуку, в который ребенок должен спокойно дышать каждый раз, когда слышит звуковой сигнал. Все записывается и оценивается специалистом.
Астму, даже у детей, всегда следует лечить с помощью лекарств, принимаемых регулярно, чтобы улучшить симптомы, предотвратить их ухудшение и защитить легкие и бронхи от повреждения, вызванного хроническим воспалением, которое развивается в ходе болезни.
В качестве противоастматических препаратов обычно используются ингаляционные кортикостероиды в низких дозах (иногда в сочетании с бронхолитиками длительного действия или антилейкотриеновыми препаратами).
Предпочтительно использовать для введения препарата предварительно дозированный спрей, снабженный спейсером и лицевой маской (или мундштуком для детей старше 4 лет), который прост, экономичен и обеспечивает хорошее всасывание препарата с меньшим риском побочных эффектов.
Ребенок, регулярно принимающий противоастматическую терапию, может вести нормальный образ жизни и заниматься практически всеми видами спорта, кроме тех, которые наиболее связаны с риском возникновения приступов астмы (верховая езда, бег, подводное плавание, дельтапланеризм или альпинизм на большой высоте).
Астма и беременность
Астму следует лечить, даже если она впервые развивается у беременной женщины, или продолжать лечить, если она уже существовала на момент беременности. Астма, которая не контролируется лечением, может подвергнуть мать и плод риску серьезных осложнений, таких как
- вагинальное кровотечение,
- гестоз,
- постоянная рвота (hyperemesis gravidarum),
, в то время как у плода он может вызвать
- задержка роста,
- преждевременные роды,
- повышенный риск перинатальной смертности
При беременности наиболее часто используются ингаляционные антиастматические препараты, такие как беклометазон или будесонид, принимаемые в минимальных дозах и под строгим медицинским наблюдением; бета-2 стимуляторы или кортикостероиды в таблетках, особенно в высоких дозах, напротив, могут быть связаны с повышенным риском выкидыша или преждевременных родов, поэтому их не следует принимать.
Острый приступ астмы: что делать?
Острый приступ астмы может стать неотложной медицинской ситуацией, которую важно распознать и быстро вылечить.
Человек с острым приступом астмы имеет симптомы различной степени тяжести, включая:
- сильное затруднение дыхания,
- хрипы,
- трудности с речью,
- упорный кашель,
- ощущение сдавливания в груди,
- повышенное сердцебиение,
- увеличение частоты дыхания,
- использование вспомогательных мышц дыхания,
- втягивание межреберных мышц,
- синеватый оттенок кожи (особенно губ),
- состояние тревоги.
В таких случаях сохранение спокойствия является первой помощью, которую можно предложить пострадавшему.
Необходимо вызвать врача или скорую помощь, усадить пациента и начать прием бронхолитического средства в сочетании с кортизоном (который обычно есть у больного астмой в качестве средства неотложной помощи) в домашних условиях.
Если симптомы улучшаются и показатели насыщения кислородом и PEF находятся в пределах нормы (насыщение кислородом выше 95% и PEF выше 80%, измеряемые с помощью простых электронных устройств), пациент может считаться вне опасности и оставаться дома.
Если острый приступ астмы не улучшается, требуется более высокая доза бронхолитиков, возможно, внутривенных, кортикостероидов и кислородная терапия (или, в зависимости от тяжести эпизода, использование дополнительных препаратов), которая должна проводиться в условиях стационара.
