В нормальных условиях плевральные поверхности покрыты тонким слоем жидкости , который облегчает скольжение двух плевральных листков во время дыхания. Присутствующая1 жидкость поддерживается в минимально необходимом количестве ( около 10-20 мл ) благодаря сложному механизму фильтрации и реабсорбции на уровне самих плевральных листков. 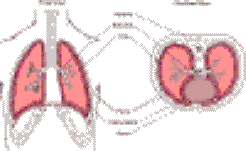 На самом деле жидкость фильтруется капиллярами париетальной плевры, а затем, по большей части, реабсорбируется капиллярами висцеральной плевры. Небольшое количество отводится по лимфатическим сосудам, которые являются единственным способом реабсорбции белков.
На самом деле жидкость фильтруется капиллярами париетальной плевры, а затем, по большей части, реабсорбируется капиллярами висцеральной плевры. Небольшое количество отводится по лимфатическим сосудам, которые являются единственным способом реабсорбции белков. 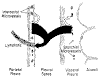 Этот механизм фильтрации и реабсорбции зависит от:
Этот механизм фильтрации и реабсорбции зависит от:
— на гидростатическое давление;
-онкотическое давление;
— от отрицательного эндоплеврального давления;
— от состояния плевральных поверхностей;
— за счет целостности лимфатического дренажа
Увеличение количества жидкости в плевральной полости всегда является выражением патологического процесса , который поселился первично или достиг плевры вторично, вызывая изменение одного или нескольких факторов фильтрационно-реабсорбционного баланса, упомянутых выше.
Клинические характеристики плевральных выпотов
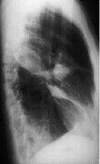
 Причин плеврального выпота может быть много: инфекционные, воспалительные, неопластические, травматические и т.д. Выпот может быть монолитным, но он также может быть вызван наличием опухоли. Выпот может быть односторонним или двусторонним и занимать всю большую плевральную полость или локализоваться в ограниченной части плеврального пространства. Распознавание плеврального выпота обычно не вызывает затруднений, в том числе и потому, что сегодня, помимо семиологического обследования и традиционного рентгенологического исследования, используются ультразвуковое исследование и, прежде всего, компьютерная томография, которая оказывается полезной, особенно при локализованных или мешковидных выпотах и при дифференциации их от плевральных уплотнений. В любом случае, свободные выпоты в большой плевральной полости характеризуются четкой тупостью с криволинейной верхней границей и большей высотой в подмышечной впадине ( линия Damoiseau-Ellis ), исчезновением тактильного голосового дрожания и исчезновением везикулярного шума. Рентгенологическая картина представляет собой однородное плевральное помутнение, занимающее основание легкого и расширяющееся кверху , описывающее параболическую кривую с вогнутостью, направленной внутрь.
Причин плеврального выпота может быть много: инфекционные, воспалительные, неопластические, травматические и т.д. Выпот может быть монолитным, но он также может быть вызван наличием опухоли. Выпот может быть односторонним или двусторонним и занимать всю большую плевральную полость или локализоваться в ограниченной части плеврального пространства. Распознавание плеврального выпота обычно не вызывает затруднений, в том числе и потому, что сегодня, помимо семиологического обследования и традиционного рентгенологического исследования, используются ультразвуковое исследование и, прежде всего, компьютерная томография, которая оказывается полезной, особенно при локализованных или мешковидных выпотах и при дифференциации их от плевральных уплотнений. В любом случае, свободные выпоты в большой плевральной полости характеризуются четкой тупостью с криволинейной верхней границей и большей высотой в подмышечной впадине ( линия Damoiseau-Ellis ), исчезновением тактильного голосового дрожания и исчезновением везикулярного шума. Рентгенологическая картина представляет собой однородное плевральное помутнение, занимающее основание легкого и расширяющееся кверху , описывающее параболическую кривую с вогнутостью, направленной внутрь.
 С симптоматической точки зрения, если выпот образовался остро, как это бывает при воспалительных формах, пациент жалуется на одышку, тахикардию и боль в груди, которая усиливается при дыхании и, как правило, исчезает по мере увеличения жидкости. Лихорадка в основном умеренная при серозно-фибринозных выпотах, но высокая и ремиттирующая или интермиттирующая при гнойных. Незаметное начало заболевания, часто без боли, с низкой или нулевой температурой и без особых субъективных жалоб, по крайней мере, до тех пор, пока количество жидкости не вызовет дыхательный компромисс, характерно для выпотов, вызванных гемодинамическими, дисциркуляторными, механическими или неопластическими причинами. Локализованные или ограниченные выпоты вовлекают наддиафрагмальное пространство, медиастинальную плевру или межлобарные пространства.
С симптоматической точки зрения, если выпот образовался остро, как это бывает при воспалительных формах, пациент жалуется на одышку, тахикардию и боль в груди, которая усиливается при дыхании и, как правило, исчезает по мере увеличения жидкости. Лихорадка в основном умеренная при серозно-фибринозных выпотах, но высокая и ремиттирующая или интермиттирующая при гнойных. Незаметное начало заболевания, часто без боли, с низкой или нулевой температурой и без особых субъективных жалоб, по крайней мере, до тех пор, пока количество жидкости не вызовет дыхательный компромисс, характерно для выпотов, вызванных гемодинамическими, дисциркуляторными, механическими или неопластическими причинами. Локализованные или ограниченные выпоты вовлекают наддиафрагмальное пространство, медиастинальную плевру или межлобарные пространства.
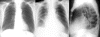 При диафрагмальных выпотах жидкость скапливается между верхней поверхностью диафрагмы и основанием легкого, а клинические и рентгенологические данные показывают повышение и гипомобильность пораженного основания грудной клетки.
При диафрагмальных выпотах жидкость скапливается между верхней поверхностью диафрагмы и основанием легкого, а клинические и рентгенологические данные показывают повышение и гипомобильность пораженного основания грудной клетки.
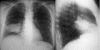 При медиастинальных выпотах жидкость находится между висцеральной плеврой, которая покрывает внутреннюю поверхность легкого, и наружной поверхностью медиастинального пространства. Клинические симптомы часто выражены: сухой, настойчивый кашель, диспноэ, дисфагия, дисфония, ретростернальная боль и прекордиальное угнетение. С другой стороны, семиологические данные могут быть скудными или нехарактерными. Диагностика этих выпотов значительно облегчается при проведении рентгенологических исследований и компьютерной томографии, которые показывают парамедиастинальную область с прямыми, выпуклыми или вогнутыми краями. Иногда появляется треугольная паракардиальная зона с основанием на диафрагме. Если выпот скапливается в межлопаточной ножнице клинические, семиологические и функциональные симптомы обычно скромные.
При медиастинальных выпотах жидкость находится между висцеральной плеврой, которая покрывает внутреннюю поверхность легкого, и наружной поверхностью медиастинального пространства. Клинические симптомы часто выражены: сухой, настойчивый кашель, диспноэ, дисфагия, дисфония, ретростернальная боль и прекордиальное угнетение. С другой стороны, семиологические данные могут быть скудными или нехарактерными. Диагностика этих выпотов значительно облегчается при проведении рентгенологических исследований и компьютерной томографии, которые показывают парамедиастинальную область с прямыми, выпуклыми или вогнутыми краями. Иногда появляется треугольная паракардиальная зона с основанием на диафрагме. Если выпот скапливается в межлопаточной ножнице клинические, семиологические и функциональные симптомы обычно скромные.
Также в этих случаях традиционная рентгенология и компьютерная томография оказывают ценную помощь, показывая фузиформные или округлые помутнения, которые должны интерпретироваться с учетом характеристик ножниц. Наконец, мешотчатые выпоты могут быть одно- или многолокулярными, апикальными, базальными, передне- или заднеаксиллярными. Иногда они являются результатом большого выпота, который, реабсорбируясь при образовании спаек, приводит к образованию ограниченных скоплений жидкости. В других случаях они проявляются как таковые с самого начала, и это происходит у пациентов, у которых плевральные спайки, вторичные по отношению к предыдущим воспалительным процессам, уже существовали. Клинические и полуурологические симптомы могут быть скудными, а диагноз трудно дифференцировать от других патологий (субплевральных кистозных образований, опухолей плевры, опухолей верхушки легкого и т.д.) и почти всегда требует обращения к компьютерной томографии. Если общая диагностика плеврального выпота обычно не представляет больших трудностей, то определение его точной этиологии намного сложнее из-за множества возможных причин и частого наложения нескольких патогенетических механизмов у одного и того же пациента. Для того чтобы попытаться выяснить природу выпота, наиболее важными элементами, на которые следует обратить внимание, являются, с одной стороны, сбор анамнеза и точное объективное обследование пациента, а с другой — непосредственное исследование плевры. Анамнез и физикальное обследование могут, например, указать, является ли выпот односторонним или двусторонним, формируется ли он быстро или медленно, более или менее обильный, начался ли он с лихорадки, предшествовала ли ему внезапная и сильная боль, была ли травма, была ли одновременно сердечная недостаточность или асцитический выпот и т.д. В большинстве случаев окончательные данные можно получить при непосредственном исследовании плевры, которое может быть проведено различными способами и с высокой точностью:
— исследование плевральной жидкости;
— Эксплоративная торакотомия.
Исследование плевральной жидкости
Самым простым методом исследования плевры является исследование плевральной жидкости, полученной в результате исследовательской пункции или торакоцентеза. В сочетании с анамнестическими и клиническими данными анализ плевральной жидкости в большинстве случаев должен привести по крайней мере к предположительному объяснению причины скопления жидкости. После получения жидкости сначала следует изучить ее макроскопические характеристики, а затем провести химические, ферментативные, иммунологические, бактериологические и цитологические исследования. Кроме макроскопического исследования, которое должно проводиться всегда, нет необходимости проводить полный ряд исследований, упомянутых выше, у всех пациентов, но они должны выбираться в каждом конкретном случае на основании анамнестических и клинических данных. Бактериологические исследования, например, не потребуются, если подозревается неопластическая этиология, как и определение амилазы, если не подозревается заболевание поджелудочной железы. С практической точки зрения очень важно не прибегать к поспешным мерам, таким как, например, введение химиотерапии или кортизона в плевральную полость до точной диагностической ориентации, чтобы не изменить клиническую картину и не усложнить сам диагноз.
МАКРОСКОПИЧЕСКИЕ ОСОБЕННОСТИ ПЛЕВРАЛЬНОЙ ЖИДКОСТИ
Прозрачная, цитриновая жидкость
В большинстве случаев плеврального выпота жидкость выглядит прозрачной, цитриновой. Этот вид может встречаться при целом ряде заболеваний (метапневмонические и парапневмонические выпоты, туберкулезные, неопластические, посттравматические, гидроторакальные у сердечных больных или пациентов с циррозом печени и т.д.) и поэтому не является показателем какой-либо четко определенной этиологии. Для постановки точного диагноза необходимо провести целый ряд исследований, но зачастую решить проблему бывает непросто.
Геморрагическая жидкость
Реже выпот бывает геморрагическим с различными оттенками от геморрагической сыворотки до откровенно гематического. Черновато-красный цвет характерен для старых выпотов. Геморрагические выпоты могут возникать остро, в результате ранения, травмы, спонтанного пневмоторакса или других причин, и диагноз обычно не представляет большой сложности, поскольку частично уточняется из анамнеза. В других случаях, однако, выпот начинается медленно и даже может достигать больших и относительно хорошо переносимых количеств. Причин возникновения этого вида выпота может быть множество (туберкулез, неоплазия, легочная эмболия, декомпенсированная болезнь сердца и т.д.), поэтому точность диагностики непроста. Однако тот факт, что чем старше пациент, тем чаще выпот бывает неопластическим, может помочь в диагностике.
Жирная или молочная жидкость
Еще реже жидкость имеет жирный или молочный вид: это характерно для холестерических плевритов, хилезных плевритов и истинных хилотораков. Холестерин в плевральной жидкости обычно содержится в концентрациях, которые обычно вдвое или меньше, чем концентрация в сыворотке крови. Когда она выше, в жидкости обнаруживаются взвешенные мелкие, блестящие, беловато-желтые, жирные хлопья. Этот вид обычно встречается в старых выпотах, наиболее частой этиологией которых является туберкулез. При хилозных и хилоторакальных выпотах жидкость молочная, беловатая, густая с мелкими каплями жира во взвешенном состоянии.
Гнойная жидкость
Наконец, жидкость может быть гнойной, с различной степенью выраженности — от мутной, до серозно-гнойной, до гнойной, до откровенного, часто кремового, зеленоватого или коричневатого гноя. В гнойных выпотах, помимо внешнего вида, важным признаком является запах, который может быть неприятным при инфекциях, вызванных колибактериями или анаэробами. В случае такого выпота первым шагом является поиск первичного очага. На самом деле, даже кажущиеся примитивными эмпиемы почти всегда являются вторичными по отношению к паренхиматозным очагам, иногда минимальным, из которых инфекция распространилась по смежным или лимфатическим путям. Реже инфекция распространяется гематогенным путем из отдаленных септических очагов (тонзиллярные абсцессы, подкожные абсцессы, глубокие послеоперационные нагноения в брюшной полости и т.д.).
ФИЗИКО-ХИМИЧЕСКИЕ ИССЛЕДОВАНИЯ
Первое исследование заключается в определении того, состоит ли полученный образец жидкости из транссудата или экссудата. Для того чтобы отличить транссудат от экссудата, даже сегодня, хотя бы в качестве ориентира, можно использовать тест Rivalta, который оказывается отрицательным в транссудатах и положительным в экссудатах. Однако более точное различие между транссудатом и экссудатом можно провести на основании определения содержания белка и лактатдегидрогеназы (ЛДГ) в образце плевральной жидкости. Экссудат характеризуется любым из перечисленных признаков:
— соотношение плеврального и сывороточного белка более 0,5;
— соотношение ЛДГ в плевральной полости и сыворотке крови более 0,6;
— количество ЛДГ более 200 ЕД в плевральной жидкости.
Если выпот представляет собой транссудат, возможности дифференциальной диагностики ограничены и часто уже очевидны на основании физикального обследования: сердечно-сосудистая декомпенсация, цирроз печени с асцитом, гидронефроз, тяжелое истощение белка, сдавление вен или лимфатических сосудов. С другой стороны, обнаружение экссудата предоставляет гораздо более широкий спектр диагностических возможностей. Экссудаты — это воспалительные выпоты, вызванные микробами, опухолями и многими другими причинами, затрагивающими плевральную поверхность. Воспаление усиливает проницаемость капилляров с последующим проникновением белков в плевральное пространство и последующим увеличением соотношения содержания белков в плевральной жидкости и сыворотке. Именно из-за многообразия причин, которые могут спровоцировать экссудативный выпот, для постановки точного диагноза необходимо провести целый ряд исследований.
Определение pH
Образец плевральной жидкости для исследования рН следует аспирировать анаэробно с помощью шприца с гепарином (около 250 ЕД на 10 мл жидкости), а определение следует проводить быстро. Если образец хранится при 0°C, рН остается стабильным в течение двух часов. При комнатной температуре он меняется за короткое время. В норме плевральная жидкость щелочная . Если она кислая (рН менее 7,30), при отсутствии системного ацидоза, то целесообразно думать о воспалительном состоянии или инфильтрации плевры (туберкулез, эмпиема, неопластическая инфильтрация, сосудистая коллагенопатия и т.д.).
Анализ на содержание глюкозы
Образец плевральной жидкости для определения глюкозы должен быть помещен в пробирку, содержащую фторид натрия, чтобы предотвратить любой гликолиз in vitro и последующее обнаружение ложно сниженных концентраций глюкозы. Глюкоза переходит в плевральную жидкость в том же количестве, что и в кровь и частично расходуется в процессе метаболической активности клеточных элементов. поэтому в выпотах с богатой клеточной популяцией (неопластических, туберкулезных) он падает до более низких значений, чем в крови. Очень низкие показатели были обнаружены при выпотах, вызванных ревматоидным артритом и волчанкой.
Анализ гиалуроновой кислоты
Гиалуроновая кислота присутствует в плевральной жидкости примерно в 90% случаев злокачественной эндотелиомы и делает жидкость плотной и вязкой, поэтому может быть полезным предварить ее извлечение внутриплевральной инъекцией гиалуронидазы. Показатели гиалуроновой кислоты выше мг 0,8/мл должны вызывать подозрение на плевральную мезотелиому.
ФЕРМЕНТАТИВНЫЕ ИССЛЕДОВАНИЯ
Анализ на молочную дегидрогеназу
Повышение уровня лактодегидрогеназы (ЛДГ) в плевральной жидкости по сравнению с сывороткой крови в определенных пределах связано с распадом злокачественных клеточных элементов (первичные или вторичные плевральные опухоли), в которых усилен анаэробный гликолиз. Поэтому обнаружение повышенного уровня ЛДГ предполагает неопластическую этиологию.
Анализ на амилазу
Определение показателей амилазы важно, поскольку плевральный выпот может быть вторичным по отношению к патологии поджелудочной железы . Панкреатические ферменты могут попасть в плевральную полость либо через диафрагму, либо через анатомические яти, либо гематогенным путем. В последнем случае легкие действуют как фильтр, а ферменты вызывают некротизирующую пневмонию и плевральные выпоты. Однако прохождение ферментов может происходить и по лимфатическому пути, от поддиафрагмальных перитонеальных сетей до наддиафрагмальных станций. Чтобы указывать на панкреатическое происхождение, соотношение плевральной амилазы и амилазы крови должно быть не менее 3-4/1.
Обнаружение аденозиндеаминазы
Недавно было обращено внимание на увеличение аденозиндеаминазы (ADA), которая обнаруживается в туберкулезной плевральной жидкости . ADA — это фермент, катализирующий превращение аденозина в инозин. Его присутствие в плевральной жидкости связано с высвобождением фермента лимфоцитами и макрофагами, которые обычно многочисленны в туберкулезных выпотах. Значения, превышающие 33 МЕ/1, являются высокозначимыми для туберкулезной этиологии. Поэтому поиск этого фермента может быть полезен в качестве дополнения к бактериологическим и культуральным исследованиям для правильной постановки диагноза.
ИММУНОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ
Анализ карциноэмбрионального антигена (CEA) в плевральной жидкости был предложен в качестве дифференциальной диагностики между неопластическими и неопластическими выпотами. Уровень плеврального СЕА считается патологическим при превышении 5-7 нг/мл. Более высокие значения встречаются только при злокачественных неопластических выпотах. В отличие от этого, соотношение CEA плевральной жидкости и CEA крови было бы незначительным. Значительное снижение уровня комплемента происходит в выпотах при СКВ и ревматоидном артрите. Обнаружение РА-фактора и анти-ДНК антител не имеет особого значения в плевральной жидкости, поскольку любая положительная реакция соответствует реакции, полученной в крови.
БАКТЕРИОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ
Образцы плевральной жидкости для бактериологического исследования должны быть собраны стерильно и помещены в чистые стерильные контейнеры. Следует позаботиться о том, чтобы провести исследование на первом полученном образце и до начала любого химиотерапевтического лечения. В целом, бактериологическое исследование серозно-фибринозных выпотов дает неутешительные результаты, что связано с тем, что многие пациенты проходят это исследование после того, как ранее прошли курс химиотерапии широкого спектра действия, а также с неадекватной техникой взятия жидкости. Для практических целей стоит отметить, что при туберкулезных выпотах поиск микобактерий при прямом осмотре очень часто бывает отрицательным, а культуральные тесты оказываются положительными примерно в половине случаев. Гнойный выпот может быть вызван многочисленными микроорганизмами, хотя в основном в нем участвуют грамотрицательные микроорганизмы. В этих случаях необходимо провести поиск микроба или микробов на подходящих культуральных средах и проверить их на чувствительность к различным химиотерапевтическим средствам. Если инфекция полимикробная, следует заподозрить и исследовать наличие бронхо-плеврального свища. В клинической практике полезно ввести 2-3 мл метиленового синего в плевральную полость, и при наличии свища краситель будет обнаружен в мокроте. С помощью бронхоскопии и, возможно, селективной бронхографии можно более точно определить расположение и размер фистулы. Примерно в четверти случаев эмпиемы гной выглядит стерильным и необходимо подумать о предыдущем химиотерапевтическом лечении или технических ошибках в поиске микробов и, в частности, анаэробов. Очень старые гнойные выпоты, как это бывает при хронической биологически инкапсулированной эмпиеме, могут быть без микробов. Если, наконец, подозревается вирусная инфекция, необходимо полагаться на данные, полученные в результате серологических исследований, а не на исследование плевральной жидкости.
ЦИТОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ
Основное значение цитологического исследования заключается в возможности обнаружения атипичных клеточных элементов и, таким образом, выявления наличия неопластического процесса. Для цитологического исследования образцы плевральной жидкости следует поместить в контейнеры, содержащие гепарин (около 250 ЕД на каждые 10 мл жидкости), и тщательно перемешать, чтобы избежать изменения клеток вследствие коагуляции. По этой же причине их следует быстро отправить в цитологическую лабораторию или хранить в холодильнике при температуре + 4°C. I1 Плевральная жидкость на самом деле является отличной культуральной средой, в которой клеточные элементы, как нормальные, так и неопластические, могут свободно размножаться, иногда принимая аспекты, которые очень отличаются от тех, которые характерны для тканей происхождения, что создает сложные проблемы идентификации. Изучая типы клеток, присутствующих на предметных стеклах, сделанных из плевральной жидкости, можно определить этиологию самого выпота. При наличии новообразований иногда удается определить их гистотип и происхождение. Однако часто бывает невозможно распознать тип опухоли, и диагноз цитопатолога — клеточные элементы со злокачественными характеристиками. Можно сказать, что в целом, цитологические исследования в настоящее время используются для постановки точного диагноза примерно в 80% случаев неопластических выпотов. Но цитологические исследования могут дать полезные показания и вне новообразований. В выпотах экссудата обнаруживается лишь несколько клеточных элементов, в отличие от выпотов экссудата, в которых обнаруживаются многочисленные клеточные элементы. Однако наличие большого количества мезотелиальных клеток без атипичных признаков имеет лишь общее значение реакции на раздражающий флогистический стимул. В острых воспалительных реакциях преобладают нейтрофилы. При хронических воспалительных реакциях наиболее представлены лимфоциты. Если лимфоциты составляют 50% или более клеточной популяции, выпот классифицируется как лимфоцитарный, и можно предположить туберкулез. Однако если одновременно обнаруживается недостаточное количество мезотелиальных клеток, следует заподозрить неоплазию или лимфому. Богатые эозинофилами выпоты являются частью картины так называемого эозинофильного плеврита, которым можно приписать лишь общее иммунологическое значение без какой-либо специфики, поскольку они могут быть связаны с различными причинами: травматическими, инфекционными, иммунологическими, васкулопатическими, паразитарными и т.д.
Плевральная игольчатая биопсия — это трансторакальная биопсия, выполняемая путем введения в плевральную полость под местной анестезией специальных игл (Tru-Cut, Temno и др.). Для проведения этой процедуры в плевральной полости должна быть жидкость или достаточное количество воздуха, чтобы избежать возможного повреждения паренхимы легкого. Основным показанием для этого исследования является невозможность проведения торакоскопии из-за спаек двух плевральных слоев или отсутствия воздуха в самой полости; его ограничения заключаются в том, что, поскольку оно не позволяет получить прямой обзор плевры и провести прицельную биопсию, оно дает меньшие диагностические результаты, чем торакоскопия. Тем не менее, его диагностическая эффективность явно выше, когда он выполняется с помощью КТ. В практическом применении он оказывается особенно полезным при выпотах туберкулезного происхождения, при которых, как известно, вовлечение париетальной плевры обычно равномерное и диффузное. В случае выпотов неопластического происхождения результаты менее блестящие. В этих случаях плевральное поражение часто бывает ограниченным, и слепая биопсия может привести к ложноотрицательному диагнозу. Однако, если результаты биопсии положительны в отношении неопластической формы, то характеристика опухоли лучше, чем при простом цитологическом исследовании плевральной жидкости. Результаты почти всегда незначительны при нетуберкулезных и неопластических выпотах.
Торакоскопия
Торакоскопия очень полезна при диагностике выпотов и заболеваний, затрагивающих плевру, поскольку она позволяет напрямую видеть два плевральных листка и проводить прицельную биопсию. Для проведения этой процедуры жидкость сначала должна быть удалена и заменена воздухом, чтобы сформировать пневмоторакальную камеру и таким образом сделать возможным введение оптики и биопсийных щипцов через небольшой разрез в грудной стенке, сделанный под местной анестезией. Затем исследуется плевральная полость и из подозрительных участков берется один или несколько образцов биопсии . Эти целевые образцы гораздо более надежны, чем образцы, взятые при слепой игольчатой биопсии. Важно также помнить, что, в отличие от последнего исследования, они могут быть выполнены не только на париетальной плевре, но и на висцеральной. По окончании исследования легкое возвращают к стенке с помощью механического отсоса, а после удаления инструмента на кожу накладывают несколько швов или металлических скоб. В целом, тораскопия проста в исполнении, без рисков и осложнений, и позволяет легко отличить воспалительные выпоты от выпотов неопластического или иного происхождения . Однако необходимо с осторожностью подходить к проведению прицельных и множественных биопсий. По оценкам, диагностическая точность может быть достигнута примерно в 95% случаев.
Эксплоративная торакотомия
Эксплоративная торакотомия используется только тогда, когда причина выпота не была выяснена описанным выше способом. Обычно он используется при хронических, ограниченных или мешотчатых выпотах, которые не позволяют создать пневмоторакальную камеру, достаточную для торакоскопии. Его преимущества заключаются в том, что он позволяет широко и точно исследовать плевральную полость и собрать обильный биопсийный материал. Однако не следует забывать, что это настоящая операция и требует общего наркоза, со всеми возможными противопоказаниями с сердечно-сосудистой и дыхательной точки зрения.
Хотя она не включена в число методов исследования плевральной полости, в данный момент необходимо вспомнить о пользе фибробронхоскопии в качестве дополнительного исследования. Фибробронхоскопия фактически обеспечивает детальный обзор трахео-бронхиального дерева и полезные данные для этиологической классификации плевральных выпотов, которые, как мы знаем, иногда могут быть вторичными по отношению к периферическим флогистическим или неопластическим событиям. Именно по этим причинам мы считаем, что при диагностической процедуре во всех случаях эндоплеврального выпота целесообразно также проводить респираторную эндоскопию, если только диагноз уже не был уточнен другими исследованиями.
