Введение
Плевральный выпот — это скопление жидкости в плевральной полости легких. В большинстве случаев это состояние является вторичным по отношению к другому заболеванию или, реже, к первичному процессу в самой плевре.
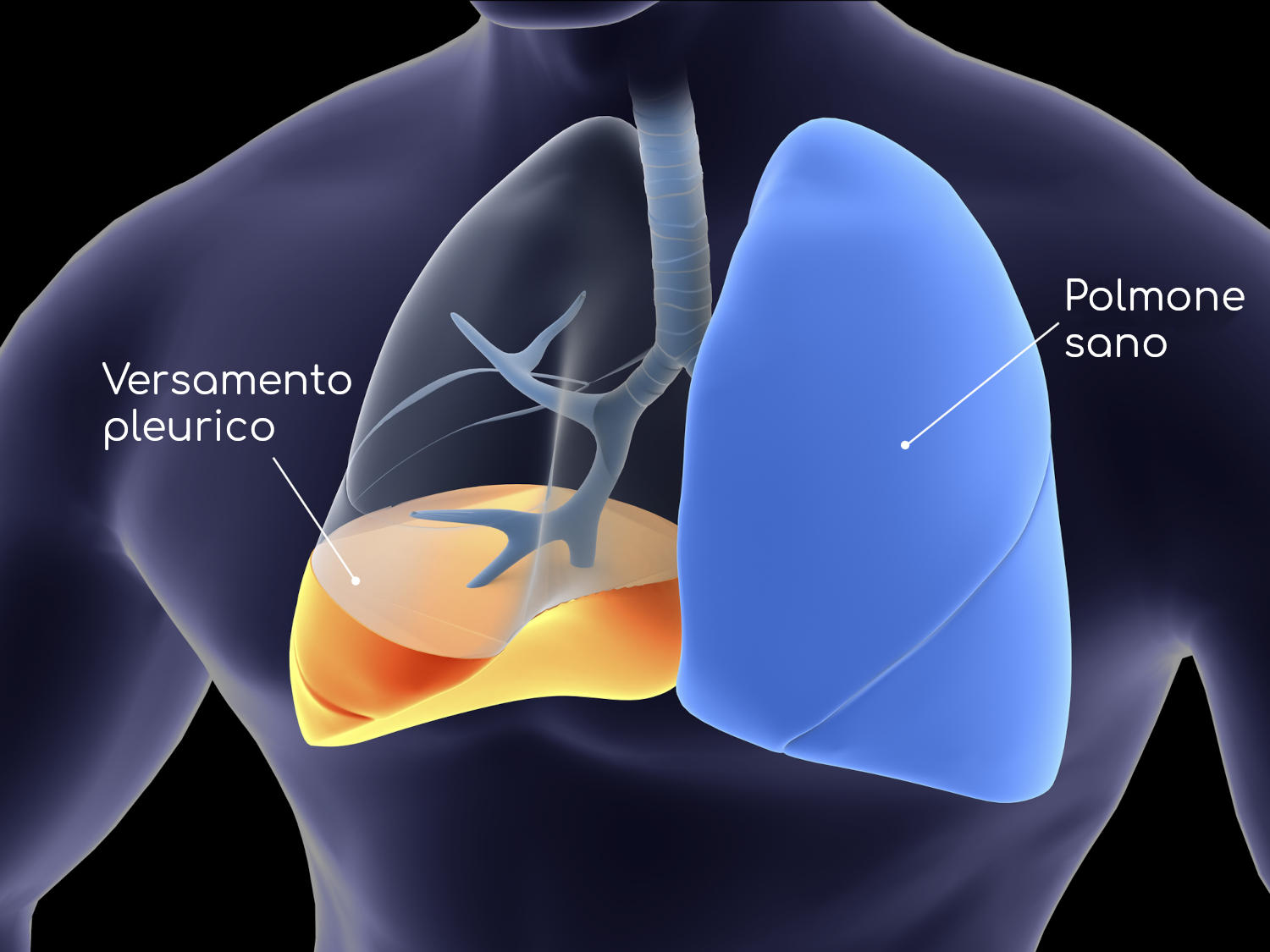
Плевра состоит из двух тонких слоев, которые покрывают грудную полость (париетальная плевра) и легкие (висцеральная плевра) соответственно.
Между этими двумя листами существует виртуальное пространство, содержащее около 10-20 мл серозной жидкости (плевральной жидкости), которая позволяет двум листам скользить друг по другу без трения, что позволяет легким нормально расширяться в грудной полости.
К основным причинам плеврального выпота относятся:
- Вирусные или бактериальные инфекции
- Сердечная недостаточность
- Нефротический синдром
- Цирроз печени
- Аутоиммунные заболевания
- Тромбоэмболия легочной артерии
- Травма грудной клетки
- Опухоль легкого или плевры
Клиническая картина плеврального выпота включает такие типичные симптомы, как:
- Плевральная боль
- Непродуктивный сухой кашель
- Тахикардия
- Лихорадка
- Одышка с ощущением затрудненного дыхания
Диагностика включает в себя изучение истории болезни и физический осмотр, за которым следуют более или менее тщательные анализы крови и инструментальные радиологические исследования, включая рентгенографию грудной клетки, УЗИ грудной клетки и компьютерную томографию. Наконец, торакоцентез, который заключается в заборе жидкости из плевральной полости, приобретает как диагностическую, так и лечебную функцию (эвакуационный торакоцентез).
Лечение плеврального выпота включает, по возможности, устранение основной причины и медикаментозное или хирургическое лечение выпота. Для этого возможен терапевтический подход:
- Консервативная медицинская терапия
- Размещение дренажа в груди
- Введение фибринолитиков путем инстилляции в плевральную полость
- Экстренная эвакуационная торакотомия
- Плевральная декортикация
- Плевроперитонеальная диверсия
- Химический плевродез
Прогноз
Прогноз почти всегда зависит от основной причины образования плеврального выпота:
- в случаях выпота, вторичного по отношению к первичной или вторичной опухоли легкого, прогноз становится неблагоприятным, с частыми рецидивами выпота (известного как злокачественный выпот), и его трудным ведением и лечением;
- В других случаях прогноз в среднем положительный, а консервативное лечение или лечение с дренированием грудной клетки почти всегда эффективно.
Время рассасывания/заживления
Время заживления широко варьируется и зависит от таких факторов, как
- причина срабатывания
- величина разлива.
В случае инфекционного выпота, являющегося наиболее распространенной причиной, время рассасывания в большинстве случаев составляет не менее 10-15 дней.
Причины
Основными причинами, которые могут привести к образованию плеврального выпота, являются:
- Вирусные инфекции: они являются наиболее частой причиной, и возбудителями чаще всего являются вирусы гриппа или аденовирусы.
- Бактериальные инфекции: большинство пневмоний могут быть связаны с плевральным выпотом (который в этом случае называется парапневмоническим выпотом) из-за распространения инфекции по анатомическим связям; возбудителями чаще всего являются пневмококки и стафилококки или микобактерии, вызывающие туберкулез.
- Грибковые инфекции, особенно Candida Albicans у лиц с ослабленным иммунитетом.
- Сердечная недостаточность (или застойная сердечная недостаточность)
- Аутоиммунные ревматологические заболевания, такие как ревматоидный артрит и системная красная волчанка (СКВ)
- Нефротический синдром: заболевание почек, характеризующееся протеинурией (белок в моче), гипоальбуминемией (снижение содержания альбумина в крови), отеками (отеки, особенно ног) и гиперхолестеринемией
- Цирроз печени: хроническое дегенеративное заболевание печени, прогрессирующее до печеночной недостаточности
- Тромбоэмболия легочной артерии: острая обструкция одной или нескольких ветвей легочной артерии тромбоэмболическим материалом.
- Различные типы опухолей:
- Из легких (первичных и вторичных)
- Плевра, также называемая мезотелиомой, связанная с воздействием асбеста
- Лимфома или лейкемия
- Метастазы в легких от других отдаленных опухолей
- Хирургия, особенно кардиохирургия или торакальная хирургия
- Травма грудной клетки с переломами ребер или брюшной полости.
- Патология или повреждение диафрагмы.
- Панкреатит или другие заболевания желудочно-кишечного тракта.
- Неблагоприятные лекарственные реакции.
- Идиопатический: когда невозможно проследить конкретную причину.
Классификация
В зависимости от химико-физических характеристик накопления (разлива), о котором идет речь:
- Транссудат: прозрачная жидкость, отфильтрованная плазмой, которая образуется в результате изменения гидростатического давления или коллоидно-осмотического давления, бедна белками и поэтому довольно «водянистая». Он может быть сформирован в результате
- Сердечная недостаточность (или застойная сердечная недостаточность): является наиболее частой причиной транссудата и почти всегда проявляется в виде двустороннего плеврального выпота; клинически это сопровождается плевритической болью и лихорадкой.
- Цирроз печени и нефротический синдром: выпот в данном случае связан с состоянием тяжелой гипоальбуминемии (т.е. низким уровнем альбумина в крови); лечение в данном случае направлено на лечение основной патологии.
- Экссудат: более корпускулярная жидкость, возникающая в результате воспалительного или опухолевого процесса в плевре. Он богат белком, что отличает его от транссудата.
- Парапневмонический выпот: это наиболее частая причина выпота с характеристиками экссудата, который связан с бактериальной пневмонией, абсцессом легкого или бронхоэктазами. В таких случаях всегда полезно взять образец плевральной жидкости путем торакоцентеза. Наиболее опасным осложнением может быть развитие эмпиемы плевры с наличием гноя в плевральной полости.
- Неопластический выпот: это наиболее распространенная причина гематического выпота (т.е. наличия крови). Чаще всего он является вторичным по отношению к метастазам рака легких, рака молочной железы или лимфомы. Для диагностики требуется цитология или плевральная биопсия.
- Эффузия при аутоиммунных заболеваниях: часто при ревматоидном артрите или волчанке. В первом случае он односторонний и имеет тенденцию к частым рецидивам; во втором случае он двусторонний и хорошо реагирует на кортизон.
- Кровянистый выпот: в основном возникает при неоплазии (метастазах) или травматическом событии. Анализ взятой жидкости покажет значение гематокрита менее 50% от гематокрита крови
- Гемоторакс: в основном возникает при травме, разрыве сосудов аорты, терапии антикоагулянтами, легочной тромбоэмболии, повреждении легочной паренхимы, ятрогенном хирургическом повреждении. Лечение гемоторакса зависит от объема гемоторакса и может включать простое клиническое наблюдение, установку дренажа в грудную клетку или экстренную торакотомию.
- Хилоторакс: характеризуется накоплением триглицеридов и хиломикронов в плевральной полости, что может быть вызвано разрывом грудного протока в результате травмы или неопластической инвазией при лимфоме.
- Псевдохилоторакс: похож на предыдущий, от которого отличается низким содержанием триглицеридов. Обычно это хронические выпоты, наиболее частыми причинами которых являются ревматоидный артрит и туберкулез.
Легкие критерии позволяют классифицировать разлив как экссудат в случае наличия одного из следующих данных:
- Отношение белка плевральной жидкости к белку сыворотки крови более 0,5
- Отношение ЛДГ плевральной жидкости к ЛДГ сыворотки крови более 0,6
- ЛДГ плевральной жидкости больше двух третей от предела нормы в сыворотке крови
Симптомы
Клиническая картина, характерная для плеврального выпота, представлена такими симптомами, как:
- Плевральная боль, которая является наиболее частым клиническим проявлением; боль резкая и довольно жгучая, имеет тенденцию усиливаться при инспираторных движениях, во время кашля или чихания. Обычно она располагается в ребрах, но может возникать и в других областях из-за различной иннервации плевры.
- Диспноэ (одышка с ощущением воздушного голода), которая зависит скорее от скорости развития выпота, чем от количества жидкости
- Приступы сухого, непродуктивного кашля
- Лихорадка
- Тахикардия, т.е. увеличение частоты сердечных сокращений свыше 100 ударов в минуту
- Гипоксия: недостаток кислорода в тканях организма
- Гиперкапния: патологическое избыточное накопление углекислого газа в крови
Диагноз
Диагностический путь начинается с тщательного сбора анамнеза, который заключается в том, что врач формулирует ряд вопросов, которые необходимо задать пациенту с целью восстановления всей истории болезни, как недавней, так и прошлой:
- Как давно появились симптомы, связанные с выпотом
- Любые основные патологии
- Любая недавняя госпитализация или операция
- Прием некоторых лекарств
После сбора анамнеза вторым этапом диагностического процесса является объективное обследование, в ходе которого врач оценивает наличие объективных симптомов и признаков. В случае плеврального выпота необходимо провести аускультацию грудной клетки с помощью стетофонендоскопа: типичные признаки включают в себя ощутимый характерный шум трения между плевральными листками, а также снижение дыхательных шумов.
Также отмечается уменьшение везикулярного шума и исчезновение тактильного дрожания голоса; наконец, описывается тупой звук при перкуссии в области выпота.
После установления диагностического подозрения необходимо подтверждение, прежде чем приступать к какому-либо лечению. По этой причине проводятся такие диагностические исследования, как:
- Анализы крови: могут выявить инфекционно-воспалительное состояние, лежащее в основе выпота, с повышенными лейкоцитами и индексами воспаления (ESR и CRP). У них может быть снижен уровень белков и альбумина в плазме, повышены показатели сердечной усталости (сердечной недостаточности), такие как NT-proBNP, изменены показатели функции печени (трансаминазы) и почек (креатинин, eGFR, …)
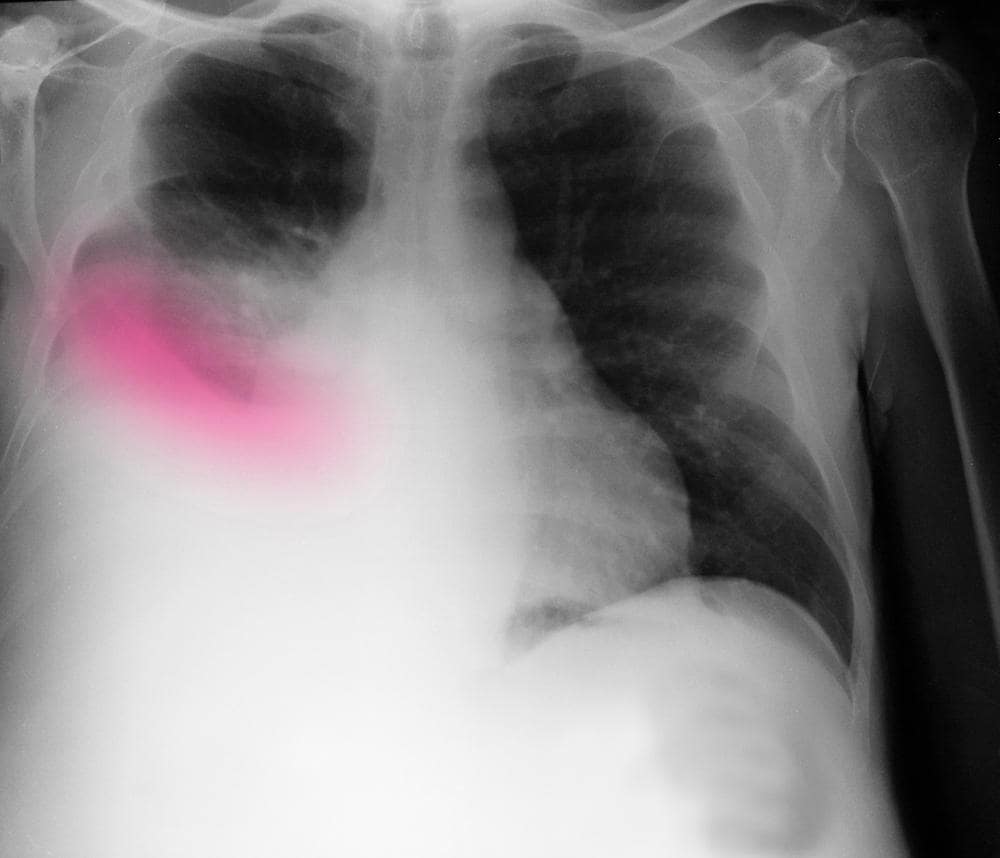
- Рентген грудной клетки: исследование первого уровня, которое выявляет наличие выпота и может помочь определить основную причину. По возможности его следует выполнять в двух проекциях (передне-задней и латерально-боковой). Рентгенографические снимки покажут:
- Отмена заднего косто-френического угла
- Отмена латерального косто-френического угла
- Однородная непрозрачность на нижней вогнутости, известная как линия Дамуазо-Эллиса
- Элевация гемидиафрагмы
- Опухоль всего гемоторакса с контралатеральной медиастинальной дислокацией (в случае массивного выпота)
- Компьютерная томография грудной клетки: исследование второго уровня, гораздо более чувствительное и специфичное, чем рентгенография. Он может выявить множество других патологических состояний, как легочных, так и плевральных.
- УЗИ: является очень чувствительным исследованием для выявления наличия плеврального выпота и особенно полезно при атипичных формах, таких как дольчатые или инкапсулированные выпоты.
- Торакоцентез и анализ плевральной жидкости: в случае плеврита или плеврального выпота можно провести торакоцентез, который заключается в заборе жидкости изнутри плевральной полости с помощью иглы. После анализа, с помощью биохимического, микробиологического и цитологического анализа, мы сможем проследить патологию, вызвавшую выпот (например, если жидкость гнойная, это указывает на инфекцию, если кровянистая, мы должны предположить перелом ребра или опухоль).
- Биопсия плевральной полости: показана редко, например, в случае неопластического выпота.
Целью лечения выпота всегда, по возможности, является выявление основной причины и ее устранение; также важно избежать рецидива выпота и облегчить наиболее тяжелые симптомы, такие как одышка и боль в груди.
В зависимости от характера выпота, его характеристик и основной причины возможны различные терапевтические подходы, которые могут включать:
- Консервативная медицинская терапия : лечение в данном случае заключается в тщательном клиническом наблюдении за выпотом и симптомами, которые отслеживаются с течением времени путем проведения рентгенографии грудной клетки и контроля анализов крови. Поддерживающая антибиотикотерапия, обезболивание, инфузия альбумина, кортизона, кислородная терапия, …
- Установка грудного дренажа : Силиконовая трубка вводится через небольшой разрез между ребрами и состоит из системы сбора с водяным клапаном, который позволяет плевральной жидкости стекать, а легкому вновь расширяться. Этот дренаж может быть удален в последующие дни после проверки с помощью рентгена грудной клетки.
- Введение фибринолитика путем инстилляции в плевральную полость: полезно в случаях мешотчатой эмпиемы плевры.
- Экстренная эвакуационная торакотомия : часто необходима в случаях массивного гемоторакса с тяжелой анемией из-за значительного количества крови, потерянной в результате кровоизлияния.
- Плевральная декортикация : в случае хронического выпота образуется фиброзная ткань, которая охватывает легкое, блокируя его движение: утолщенный плевральный слой удаляется хирургическим путем.
- Плеврально-перитонеальная диверсия : редко используемая техника, которая соединяет плевральную полость с перитонеальной полостью через два тонких катетера, позволяя «естественный» дренаж плевральной жидкости.
- Химический плевродез (с тальком или блеомицином): это позволяет облитерировать плевральное пространство, предотвращая непрерывное образование выпота; если плевральный выпот является вторичным по отношению к опухоли, прогноз становится негативным и неблагоприятным с небольшими шансами на лечение, так как он имеет тенденцию постоянно реформироваться даже после дренирования (мы говорим о «злокачественном выпоте»). В таком случае с помощью этой техники возможно слияние двух плевральных листков путем облитерации плевральной полости. К сожалению, следует подчеркнуть, что эта методика является лишь паллиативным методом лечения.
Для облегчения симптомов пациента можно прибегнуть к приему препаратов:
- Парацетамол и другие НПВС (нестероидные противовоспалительные препараты), полезные для купирования боли и воспаления.
- Сиропы или другие препараты на основе кодеина для борьбы с непрерывным сухим кашлем, который, помимо прочего, усиливает боль в груди.
- Кортизон в тяжелых случаях или в случае выпота, вторичного по отношению к аутоиммунным заболеваниям.
Д-р Димонте Руджеро, доктор медицины, хирург
